Prof. Dr. Bernhard Kulzer, Nico Richter, Sabine Hochstadt
ePA und eDA: aktueller Stand und zukünftige Entwicklung
Der Start der elektronischen Patientenakte (ePA) im Jahr 2021 war holprig und mit vielen Diskussionen verbunden. Nicht praxistauglich, meinen die einen, dringend notwendig und zu reformieren, finden die anderen. Die Ampel-Koalition will mit „opt-out“ die Nutzung der ePA fördern und mit der ePA 2.0 und der elektronischen Diabetesakte (eDA) stehen wichtige Neuerungen im Jahr 2022 an.
2021 sollte endlich – 18 Jahre nach dem Beschluss zur Einführung der elektronischen Patientenakte (ePA) mit dem GKV-Modernisierungsgesetz vom 14.11.2003 – der Start der ePA in Deutschland erfolgen. Seit dem 1. Januar 2021 haben alle gesetzlich Versicherten Anspruch auf eine ePA. Der Start gelang, es wurde jedoch ein Start mit zahlreichen Hindernissen und Herausforderungen.
Sinnvoll für die Therapie des Diabetes
Die grundlegende Idee der ePA ist einfach und besonders bei der Erkrankung Diabetes sehr sinnvoll, da in die Diabetestherapie viele unterschiedliche Behandelnde involviert sind (siehe Tabelle 1). Sowohl für Menschen mit Diabetes wäre es gut, einen Überblick über die verschiedenen Befunde und Dokumente zu haben, als auch für die verschiedenen Berufsgruppen, die an der Therapie beteiligt sind: um rasch und auf einen Blick die wichtigsten Befunde, Diagnosen und Therapien zur Verfügung zu haben, um mögliche Indikationen bzw. Kontraindikationen für diagnostische bzw. therapeutische Maßnahmen erkennen zu können sowie um überflüssige Diagnostik und Doppeluntersuchungen zu vermeiden.
In der ePA werden alle Befunde, Diagnosen, Behandlungsberichte, Verordnungen und wichtigen Gesundheitsinformationen eines Patienten zentral an einem digitalen Ort gespeichert. Damit können die Patientinnen und Patienten, aber auch alle für die ePA zugelassenen ambulanten und stationären Leistungserbringer Fach-, Einrichtungs- und Sektoren-übergreifend diese Daten digital hochladen, speichern, verarbeiten, lesen, teilen sowie im Bedarfsfall löschen.
Wer kann die ePA nutzen?
Das Bereitstellen von medizinischen Daten in der ePA und der Zugriff auf diese durch die zugriffsberechtigten Leistungserbringer bedarf der Freigabe durch den jeweiligen Patienten, der Eigentümer seiner eigenen Daten ist. Die Versicherten müssen die Inhalte mittels ihrer elektronischen Gesundheitskarte (eGK) und einer persönlichen Identifikationsnummer (PIN) freischalten. Ambulant wie stationär tätige Ärzte und andere Zugriffsberechtigte müssen an die Telematikinfrastruktur (TI) angeschlossen sein. Sie benötigen für den Zugriff einen PTV4-Konnektor, ein eHealth-Kartenterminal, einen Heilberufsausweis und zur Authentisierung in der TI die Institutionskarte SMC-B. Ohne einen elektronischen Heilberufs- oder Berufsausweis ist der Zugriff auf Daten der ePA nach § 334 SGB V eine Ordnungswidrigkeit.
Aufseiten der Versicherten haben seit dem 1.1.2021 alle Mitglieder der gesetzlichen Krankenversicherung (GKV) ein Anrecht auf die Nutzung einer ePA. Diese wird von der jeweiligen Krankenkasse des Versicherten kostenfrei bereitgestellt und kann als App auf mobilen Endgeräten, wie Smartphones, Tablets, Laptops und Computern, installiert werden. Besitzen Versicherte kein digitales Endgerät, können sie sich von der Krankenkasse einen Pin ausstellen lassen, sodass beim Arztbesuch die ePA befüllt werden kann. Privatversicherte können aktuell keine ePA nutzen – es bleibt offen, ob der ursprünglich anvisierte Termin für die Teilnahme der privaten Versicherungen im Jahr 2022 eingehalten werden kann.

Tabelle 1: Zugangsberechtigung für die ePA der wesentlichen Berufsgruppen, die an der Therapie des Diabetes beteiligt sind [gematik 2022]
Die Nutzungszahlen für die ePA sind allerdings ernüchternd: Laut einer Recherche des Handelsblatts nutzten bis Anfang 2022 nur ca. 0,5 % der anspruchsberechtigten 73 Millionen Versicherten der GKV die ePA. Der größte Anteil der rund 380 000 aktiven ePA-Anwender sind interessanterweise mit 260 000 Nutzern Versicherte der Techniker Krankenkasse (TK), die mit ca. 11 Millionen Versicherten nicht die größte deutsche Versicherung ist. Bei den AOKs haben insgesamt nur 25 300 Versicherte eine aktivierte ePA, bei der Barmer 22 800 und bei der DAK-Gesundheit gibt es 4400 ePA-Nutzer [Dönisch 2022]. Dies deckt sich mit einer repräsentativen Befragung im Auftrag des Digitalverbands Bitkom, die ebenfalls auf einen Nutzungsgrad von 0,5 % kommt [Lange 2021].
Die Zahl der bundesweit ausgegebenen elektronischen Heilberufsausweise (eHBA) für Ärztinnen und Ärzte steigt zwar weiter stetig an, ist jedoch noch lange nicht für eine flächendeckende Befüllung und Nutzung der ePA ausreichend. Bis Ende Februar 2022 wurden laut Bundesärztekammer (BÄK) bundesweit 195 534 eHBAs für Ärztinnen und Ärzte ausgegeben. Damit beträgt der Ausstattungsgrad mit dem eHBA ca. 50 bis 71,70 % im ambulanten Bereich und 34,06 % im stationären Sektor [EB 2022]. Auch für die ebenfalls in Kammern organisierten Psychotherapeuten (elektronischer Psychotherapeutenausweis [ePtA]), Apotheker (elektronischer Heilberufsausweis [eHBA]) und Zahnärzte (elektronischer Zahnarztausweis [eZAA]) sind bereits entsprechende Dokumente verabschiedet und werden bereits seit 2020/21 an die Kammermitglieder ausgegeben.
Der Gesetzgeber hat festgelegt, dass verschiedene Leistungserbringer nur bestimmte Informationen in der ePA einsehen dürfen.
In § 352 SGB V wird geregelt, dass neben den schon erwähnten Berufsgruppen auch Personen, die in einem Krankenhaus oder einer Reha-Klinik beschäftigt sind, Gesundheits- und Krankenpfleger, Gesundheits- und Kinderkrankenpfleger, Altenpfleger, Pflegefachkräfte sowie deren Helfer, die in die medizinische oder pflegerische Versorgung der Versicherten eingebunden sind, Hebammen, Entbindungspfleger und Physiotherapeuten sowie deren angestellte Helfer und Auszubildende zugriffsberechtigte Leistungserbringer sind [gematik 2021]. Die Angehörigen dieser Berufe, für die keine Approbation erforderlich ist, bekommen ebenfalls einen elektronischen Heilberufsausweis (eHBA) und einen elektronischen Berufsausweis (eBA). Die Vergabe erfolgt zentral über das elektronische Gesundheitsberufe-Register (eGBR) in Münster (www.bezreg-muenster.de/de/gesundheit_und_soziales/egbr/index.html). Zuerst können Personen aus Nordrhein-Westfalen einen Antrag beim eGBR stellen, die ihre Berufserlaubnis von einer in Nordrhein-Westfalen ansässigen Behörde erhalten haben, ab dem zweiten Quartal 2022 auch Personen aus ganz Deutschland. Der elektronische Berufsausweis (eBA) ist technisch identisch mit der eHBA, unterscheidet sich jedoch durch die Zugriffsberechtigung. Er ist z. B. für medizinische Fachangestellte oder anderes medizinisches Personal im Gesundheitswesen gedacht, um z. B. Einblick in Inhalte der ePA zu bekommen, aber ohne eine Berechtigung zum Verändern. Allerdings arbeiten viele dieser Berufsgruppen (z. B. Pflegedienste) mobil, wofür es bislang keine datenschutzrechtlich unbedenkliche Lösung gibt.
Der Gesetzgeber hat zudem festgelegt, dass verschiedene Leistungserbringer nur bestimmte Informationen in der ePA einsehen dürfen (z. B. kann ein Apotheker keine Daten zu zahnärztlichen Befunden sehen). Zudem darf ein Leistungserbringer nur auf Daten der ePA zugreifen, wenn er in die jeweilige Behandlung des Patienten eingebunden ist und wenn die Daten aus der ePA für die Therapie erforderlich sind. Diabetesberater/-beraterinnen und Diabetesassistenten/-assistentinnen können einen eHBA nur über ihren Grundberuf erwerben, da es in den meisten Fällen keine staatliche Anerkennung für die Beratungstätigkeit gibt.
ePA während COVID-19-Pandemie sinnvoll
Im europäischen Vergleich ist Deutschland mit der ePA, die ein wesentlicher Bestandteil einer TI darstellt, eher rückständig. In anderen Ländern wie Dänemark, Finnland, Schweden, Estland, Spanien und Österreich ist die elektronische Patientenakte schon seit Jahren ein unverzichtbarer Bestandteil des Gesundheitssystems [Kulzer 2020]. Besonders während der COVID-19-Pandemie wurde eine einheitliche ePA mit Informationen zu COVID-19, Impfnachweis etc. schmerzlich vermisst. Hier konnten andere Länder punkten, die während der Pandemie auf eine schon bestehende TI mit einer funktionierenden ePA zugreifen konnten [Reeves 2020].
Rolle der Krankenkassen
Anders als beim e-Rezept, welches ein bundeseinheitlich gleiches Format hat, gibt es keine einheitliche ePA. Die jeweiligen ePAs, die von den Krankenkassen den Versicherten kostenfrei zur Verfügung gestellt werden, haben ein unterschiedliches Aussehen, verschiedene Namen (z. B. AOK Mein Leben, BARMER eCare, TK-Safe, DAK ePA) und verschiedene Inhalte. Alle ePA-Anbieter müssen allerdings ein Zulassungsverfahren durch die Gesellschaft für Telematik (gematik) durchlaufen, bei dem das Einhalten aller von der gematik definierten Anforderungen an Funktionalität, Betrieb, Sicherheit und Datenschutz nachgewiesen werden muss. So wird z. B. durch die gematik geregelt, dass nur Dateien in den Formaten PDF, JPEG, PNG, TIFF, text/plain und text/rtf, XML, HL7 V3, pkcs7-mime, FHIR/XML, nicht jedoch zip-Dateien in die ePA hochgeladen werden dürfen [gematik 2021]. Um den technischen und datenschutzrechtlichen Anforderungen gerecht zu werden, arbeiten die Krankenkassen mit drei großen Konsortien (Bitmarck/Rise, IBM und ITSG) zusammen, die auch die jeweiligen Server-Backends für die ePA zur Verfügung stellen. Zum Schutz der sensiblen Gesundheitsdaten haben Krankenkassen grundsätzlich keine Zugriffsmöglichkeit auf die Dokumente der ePA und können diese auch nicht lesen. Versicherte haben seit dem 1. Januar 2022 einen Anspruch darauf, dass die Krankenkasse die bei ihr in Anspruch genommenen Leistungen über den Anbieter der ePA in die ePA nach § 341 SGB V übermittelt und dort speichert.
Roadmap der ePA
Eigentlich erfolgte der Start der ePA bereits 2021, allerdings kann dies eher als ein „theoretischer Start“ bezeichnet werden, da die meisten ambulanten und stationären Einrichtungen erst im Lauf des Jahrs 2021 – einige auch aktuell noch nicht – die technischen Voraussetzungen hatten, um die ePA zu befüllen und mit dieser zu arbeiten. In der ersten Version konnten erste Dokumente wie der Notfall-Datensatz, der Medikationsplan und Arztbriefe in der ePA gespeichert werden und Versicherte eigene Dokumente in die ePA hochladen.
Am 1. Januar 2022 wurde bereits die nächste Stufe, die ePA 2.0, freigeschaltet. Damit können unter anderem der Impfpass, das Zahnbonusheft, der Mutterpass und das Kinder-Untersuchungsheft in die Akte integriert werden. Dazu haben die Krankenkassen ihre ePA-Anwendungen auf die Version 2.0 upgedatet, allerdings benötigen auch die Ärzte ein Update ihres Konnektors und der Praxis-Software.
Mit der ePA 2.0 können die Versicherten nun den Zugriff auf die ePA mittels verschiedener Berechtigungen steuern. Mithilfe einer „grob- bis feingranularen Berechtigung“ können die Patienten entscheiden, ob Leistungserbringer auf alle Inhalte der ePA oder nur bestimmte Dokumente zugreifen dürfen. Auch zeitliche Begrenzungen für diese unterschiedlichen Zugriffs-Rechte lassen sich definieren. Zudem können Patienten einen Vertreter für die Verwaltung ihrer ePA berechtigen, bei einem Krankenkassen-Wechsel können die Inhalte der ePA mittlerweile problemlos auf die entsprechende ePA der neuen Krankenkasse übertragen werden. Mit der Version 2.0 haben auch weitere Berufsgruppen wie Pflegepersonal, Hebammen, Physiotherapeuten, Arbeitsmediziner sowie Reha-Kliniken die Zugangsberechtigung für die Nutzung der ePA erhalten.
Nach dem Plan der gematik soll es ab 2023 schon zur nächsten Ausbaustufe der ePA, der ePA 2.5, kommen. Dann sollen Patienten Krankenhaus-Entlassbriefe, Pflege-Überleitungsbögen, Laborwerte und Daten aus digitalen Gesundheitsanwendungen (DiGAs) verwenden und pseudonymisiert eigene Daten für Forschungszwecke freigeben können. Für 2024 sind weitere Ausbaustufen geplant, unter anderem die Anbindung an grenzüberschreitende E-Health-Anwendungen im Rahmen der Agenda der Europäischen Union (EU; European Health Data Space, EHDS). Ab Ende 2025 sollen für die Leistungserbringer keine Konnektoren mehr nötig sein, da die TI dann nur noch über das Internet verfügbar sein soll.
Da die TI über viele Jahre nicht von der gemeinsamen Selbstverwaltung realisiert werden konnte und Deutschland im internationalen Vergleich in puncto Digitalisierung hinterherhinkt, ist das hohe Tempo des Gesetzgebers und der gematik nachvollziehbar. Dies hat aber auch zur Folge, dass die engen Fristen bedingen, dass nicht ausgereifte, fehlerhafte Produkte auf den Markt kommen und sich die ambitionierten Zeitpläne immer wieder nicht realisieren lassen. Viele Leistungsanbieter sind daher mittlerweile von der TI genervt, da sie aktuell eher den hohen Zeit- und Kostenaufwand mit der TI und weniger deren Nutzen erleben. Ohne Akzeptanz der Leistungserbringer ist jedoch jede digitale Lösung zum Scheitern verurteilt. Dies scheint auch die neue Regierung berücksichtigen zu wollen und hat einen Strategiewechsel angekündigt.

Was denken die Patienten?
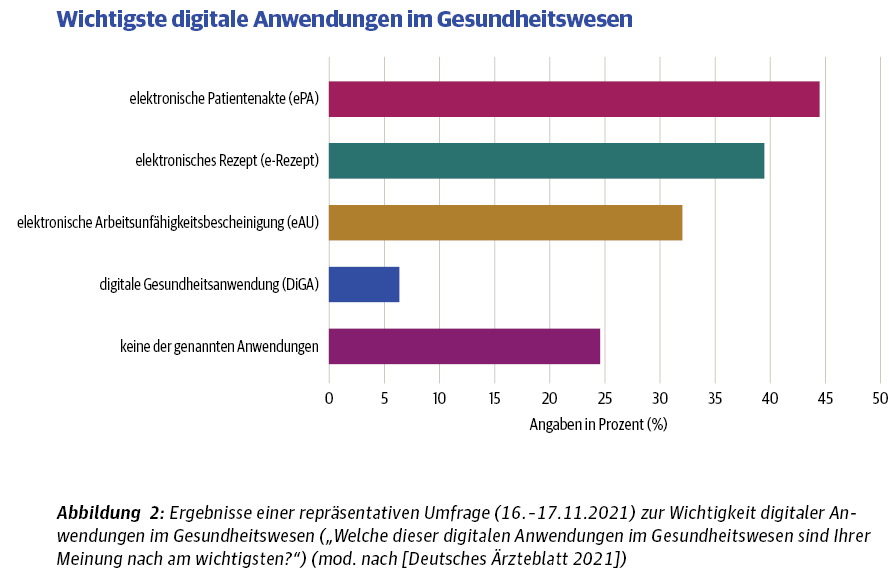
Von den Bürgern wird die ePA durchaus als positiv und ein nützliches Instrument angesehen. Laut der Studie von Bitcom möchten 76 % eine ePA nutzen, nur jeder bzw. jede Fünfte (20 %) schloss dies für sich aus [Lange 2021]. Auch in einer im Auftrag des Deutschen Ärzteblatts durchgeführten repräsentativen Befragung von 2502 Personen zeigte sich, dass die ePA als die nützlichste digitale Anwendung im Gesundheitswesen gesehen wird. Männer schätzen mit 51,9 % die Bedeutung der ePA höher ein als Frauen mit 37,1 %, ältere Menschen höher als jüngere (< 30 Jahre: 35,8 %). Allerdings verspricht sich rund ein Viertel (24,6 %) von keiner der genannten Anwendungen einen Nutzen. 84,3 % der Befragten hatten sich jedoch noch keine Informationen zur ePA eingeholt, nur 12 % hatten dies bereits getan. Hier wurde kein spezifischer Effekt des Alters oder spezieller Berufsgruppen gefunden, was ein Hinweis darauf sein kann, dass schlichtweg viel zu wenige Bürger von dem Angebot der ePA wissen und sich fundiert informiert fühlen [Deutsches Ärzteblatt 2021]. Ein ähnliches Bild zeichnet auch der „eHealth Monitor 2021“, der zu dem Ergebnis kam, dass Ende 2020 rund 40 % der Versicherten noch nie etwas von der ePA gehört hatten, obwohl jeder zweite Deutsche (55 %) sich digitalen Gesundheits-Angeboten gegenüber sehr aufgeschlossen zeigt [McKinsey & Company 2021]. Dies deutet auf erhebliche Defizite in der Informiertheit und digitalen Gesundheits-Kompetenz in Bezug auf die ePA in Deutschland hin.
Kompliziertes Opt-in-Verfahren
Einen Grund für die geringen Nutzer-Zahlen sehen Experten in der relativ komplexen und herausfordernden Beantragung einer ePA und dem komplizierten Zustimmungsverfahren zur Verarbeitung personenbezogener Daten [Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen 2021]. Der Gesetzgeber hat sich für ein Opt-in-Verfahren für die ePA entschieden, welches vorsieht, dass der Versicherte explizit einwilligen muss, ob, von wem und in welcher Form die eigenen Gesundheitsdaten genutzt werden dürfen.
Mit dem Patientendaten-Schutz-Gesetz (PDSG) in der Fassung vom 20.10.2019 wurden die Rahmenbedingungen zur flächendeckenden Einführung einer elektronischen Patientenakte (ePA) in Deutschland konkretisiert und darin wurde auch festgelegt, dass gesetzlich Versicherte seit dem 1.1.2021 ein Anrecht auf die Nutzung einer ePA haben. Diese wird von den Krankenkassen als App kostenlos bereitgestellt und kann auf mobilen Endgeräten wie dem eigenen Smartphone oder einem Tablet installiert werden.
Das Opt-in-Verfahren der ePA ist mehrstufig und relativ komplex:
1. Opt-in-Stufe: Zur Anlage und Einrichtung einer ePA muss der Versicherte zuerst aktiv seine schriftliche Einwilligung geben.
2. Opt-in-Stufe: Der Versicherte muss bei allen behandelnden und grundsätzlich zugriffsberechtigten Leistungserbringern für die Verarbeitung der ePA-Daten erneut seine Einwilligung geben.
3. Opt-in-Stufe: Diese Einwilligungen müssen ggf. mehrfach wiederholt gegeben werden, wenn die Standard-Einstellung „eine Woche Zugriffsberechtigung“ nicht aktiv geändert wird.
4. Opt-in-Stufe: Wenn ab dem Jahr 2023 wie geplant die ePA-Daten zu Forschungs-Zwecken freigegeben werden, muss dazu ebenfalls nach §§ 339, 341 und 342 SGB V eine separate Einwilligung erfolgen.

Zudem können Versicherte den Zugriff auf bestimmte Dokumente („Fein-Granulierung“) für bestimmte Leistungserbringer sperren oder zeitlich befristen. Dieses komplizierte Verfahren und das relativ restriktive Zugriffs-Management einer ePA birgt das Risiko, dass die Patienten einerseits wegen der Kompliziertheit des Verfahrens abgeschreckt werden, eine ePA zu nutzen, oder nicht alle Leistungserbringer zum Eintragen auffordern, nur bestimmte Dokumente speichern, mit dem Dokumenten-Management überfordert sind oder es einfach nur vergessen. Dies führt jedoch dazu, dass die ePA unvollständige Daten enthält und somit für die Leistungserbringer wie auch zu Forschungs-Zwecken immer weniger nutzbringend wird, da die Inhalte lückenhaft oder selektiv sind. Als Folge dürfte die Bereitschaft zur ePA-Nutzung sowohl bei den Versicherten als auch den Leistungserbringer immer mehr schwinden. Letztere nutzen dann weiterhin lediglich ihre eigenen Primär-Akten, was den Nutzen und den Vorteil einer ePA immer weiter einschränkt.
Die Beispiele anderer Länder zeigen, dass mit dem Opt-in-Verfahren sehr geringe Nutzer-Zahlen der ePA verbunden sind. Frankreich wählte mit der Einführung der dortigen ePA (Dossier Médical Partagé) im Jahr 2006 ein ähnliches Verfahren wie Deutschland. Allerdings waren nach 10 Jahren trotz eines Milliarden-Aufwands erst 580 000 ePAs aktiviert, was einer Rate von 1,5 % der potenziellen Nutzer entsprach. Mit der Ende 2018 erfolgten Änderung in ein Opt-out-Verfahren (der Versicherte muss aktiv widersprechen), einer verbesserten Interoperabilität und finanziellen Anreizen wurden daraufhin bereits 2019 8 Millionen ePAs (20 %) verwandt [Séroussi 2020].
Ende 2020 hatten rund 40 % der Versicherten noch nie etwas von der ePA gehört.
Obwohl die Datenschutz-Grundverordnung (DSGVO) europaweit harmonisiert ist und damit für alle Mitglieds-Staaten Gültigkeit hat, bekommen in anderen europäischen Ländern (z. B. Österreich, Frankreich, Spanien, Estland) die Versicherten die Akte automatisch und haben dann mittels Opt-out die Möglichkeit, sich dagegen zu entscheiden. Eine besondere Regelung hat Österreich mit der Möglichkeit eines „generellen, optionalen und situativen Opt-outs“. Bei Letzterem werden bei besonders sensiblen Daten (z. B. Berichten über eine Psychotherapie) die Versicherten darüber gesondert informiert und auf die Möglichkeit des Opt-outs hingewiesen.
Opt-out kommt wahrscheinlich auch in Deutschland
Aufgrund der Erfahrungen aus anderen Ländern und den bislang äußerst geringen Nutzer-Zahlen der ePA plädiert der Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen für eine gesetzliche Lösung in Bezug auf eine strukturierte, bedienungsfreundliche ePA, die nach standardisierten Vorgaben aus der Primär-Dokumentation befüllt werden soll und mit einem Opt-out versehen ist. Jede Person bekäme dann mit Geburt oder Zuzug eine ePA eingerichtet, welche den behandelnden Leistungserbringern den Zugriff auf ePA-Daten – Einsichtnahme, Speicherung von Informationen und Verarbeitung – ermöglicht. Versicherte haben allerdings die Möglichkeit, bestimmte Dokumente oder Datensätze zu verschatten, sodass sie grundsätzlich, oder nur für bestimmte Leistungserbringer, nicht sichtbar sind [Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen 2021].
Diese Forderung findet sich auch im Koalitionsvertrag 2021, sodass davon auszugehen ist, dass in der laufenden Legislaturperiode die Regierungskoalition das Opt-out-Verfahren für die ePA beschließt. Dabei kann sich die Regierung auf Umfragen berufen, wonach 62 % der Deutschen der Meinung sind, dass alle Versicherten automatisch eine elektronische Patientenakte bekommen sollten, 41 % halten die Beantragung für zu umständlich. Die Befragten plädieren vor allem für einen erlebbaren Nutzen der ePA und wünschen sich zu fast drei Viertel (72 %) Nutzer-freundliche Anwendungen für die Arztsuche, das e-Rezept oder eine Übersetzungs-Möglichkeit medizinischer Dokumente in eine für Laien verständliche Sprache [Lange 2021]. Allerdings hat bei den Personen, die eine ePA ablehnen, fast die Hälfte (46 %) Datenschutz-Bedenken, 20 % sehen in der ePA keinen Nutzen und 29 % befürchten, dass es aufgrund von falschen Dokumenten und Eingabefehlern zu falschen medizinischen Entscheidungen kommen könnte [Lange 2021]. 20 % fühlen sich überfordert oder generell nicht interessiert, sich mit der ePA auseinanderzusetzen [Deutsches Ärzteblatt 2021].
Geringe finanzielle Anreize
Der Gesetzgeber sah für die Erstbefüllung der ePA im Jahr 2021 ein Honorar von 10 Euro vor. Dies gilt nach einer Vereinbarung der Kassenärztlichen Bundesvereinigung (KBV) und dem GKV-Spitzenverband auch im Jahr 2022. Vertragsärzte können für die Sektoren-übergreifende Erstbefüllung einer ePA pro Versichertem einmal die Gebührenordnungs-Position (GOP) 01648 (89 Punkte/10,03 Euro) abrechnen, welche die bislang gültige Pseudo-GOP 88270 ersetzt. Die Vergütung erfolgt extrabudgetär. Bei Krankenhäusern erfolgt die Abrechnung je voll- bzw. teilstationärem Krankenhausfall seit dem 01.01.2021 als Zuschlag im Rahmen der Datenübermittlung nach § 301 Abs. 3 SGB V mit den Entgeltschlüsseln „Entgelte für voll- und teilstationäre Krankenhausleistungen (Krankenhausentgeltgesetz, KHEntgG): 47100035“ oder der „Bundespflegesatzverordnung (BpflV): C620003“. Vonseiten der Leistungserbringer wird diese Vergütung angesichts des Aufwands in den Praxen und den datenschutzrechtlichen Risiken als ein schwacher finanzieller Anreiz für die aktive Bewerbung der ePA angesehen. Für die Krankenkassen ist dies allerdings schon jetzt ein dicker Brocken, da bei der geplanten Opt-out-Regelung in relativ kurzer Zeit ein großer Betrag (bis > 500 Millionen Euro) zu stemmen ist.
Die elektronische Diabetesakte (eDA) der DDG ist bald fertig
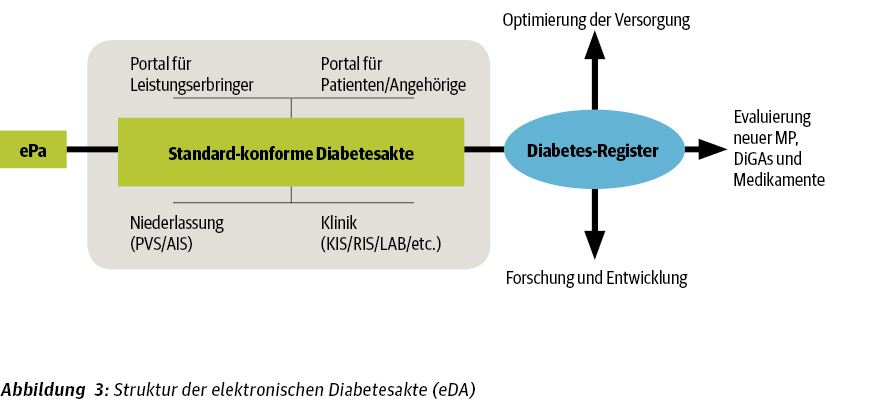
Als Ergänzung zur ePA plant die Deutsche Diabetes Gesellschaft (DDG) unter Federführung von Prof. Dr. Dirk Müller-Wieland die Entwicklung einer elektronischen Diabetesakte (eDA). Sie soll den Diabetes-spezifischen Teil einer ePA abdecken und Patienten eine standardisierte, leitlinienbasierte, transsektorale Versorgung nach den DDG-Standards (Praxisleitlinien, evidenzbasierte Leitlinien) und den Nationalen VersorgungsLeitlinien (NVL, z. B. NVL Typ-2-Diabetes), unabhängig von der jeweiligen Krankenkasse, ermöglichen. Zusätzlich soll für die Patienten die Möglichkeit bestehen, ihre Daten in ein angeschlossenes Diabetes-Register zu übertragen. Die eDA-DDG wird nach den Standards der gematik entwickelt, wodurch auch digitale Gesundheitsanwendungen (DiGAs) oder Clinical-Decision-Support-Systeme (CDSS) für Ärzte und Menschen mit Diabetes integriert werden können [Müller-Wieland 2021].
Die eDA soll den Diabetes-spezifischen Teil einer ePA abdecken und eine standardisierte Versorgung ermöglichen.
Im Jahr 2021 wurden die Semantik der zu integrierenden Daten von einer „Semantikgruppe“ der DDG festgelegt und eine digitale Struktur entwickelt, welche ein einfaches und effizientes Erfassen diabetologischer Parameter ermöglicht. Grundlegende Funktionalitäten wurden in einem Prototyp umgesetzt und sollen im Idealfall ab Ende 2022 im Rahmen eines Forschungsprojekts des Innovationsfonds getestet werden. Der Plan für die nächste Entwicklungsstufe ist die Integration von Patienten- und Arzt-Unterstützungssystemen durch eine Verknüpfung der Daten der eDA mit entsprechenden Empfehlungen und Hinweisfunktionen (Alert-Systeme) auf der Basis von Leitlinien sowie die Nutzung der eDA für den Zertifizierungs-Prozess der durch die DDG anerkannten Einrichtungen.
Insgesamt besteht die eDA aus einer „elektronischen Akte“ und zugleich einem „Register“. Für die erste Komponente wird das Unternehmen InterSystems aus Darmstadt mit den Lösungen HealthShare Patient Index (vereinheitlichte, umfassende Gesundheitsakte) und HealthShare Unified Care Record (gemeinsam nutzbarer, einheitlicher Patientendatensatz) verantwortlich sein. Das verbundene „Diabetes-Register“ wird vom Unternehmen D4L data4life aus Potsdam aufgebaut.
Literatur:
- Deutsches Ärzteblatt (2021). Umfrage: ePA nützlichste digitale Anwendung im Gesundheitswesen. 29. Dezember 2021. Dtsch Arztebl 2021. https://www.aerzteblatt.de/nachrichten/129314/Umfrage-ePA-nuetzlichste-digitale-Anwendung-im-Gesundheitswesen (Zugriff: 25.02.2022)
- Dönisch A: TK weit vorne bei elektronischer Patientenakte. 10.02.2022. Handelsblatt 2022. https://www.handelsblatt.com/inside/digital_health/krankenkasse-tk-weit-vorne-bei-elektronischer-patientenakte/28055328.html (Zugriff: 25.02.2022)
- EB, Haserück A: Digitalisierung: 195 000 elektronische Heilberufsausweise ausgegeben. Dtsch Arztebl 2022; 119: A-413 / B-341
- gematik: Sozialgesetzbuch (SGB) Fünftes Buch (V) – Gesetzliche Krankenversicherung – (Artikel 1 des Gesetzes v. 20. Dezember 1988, BGBl. I S. 2477), § 314 Informationspflichten der Gesellschaft für Telematik. Stand: 29.01.2021. https://www.gematik.de/media/gematik/Medien/ePA/Dokumente/Informationen_zur_elektronischen_Patientenakte.pdf (Zugriff: 25.02.2022)
- Kulzer B: Ist die elektronische Patientenakte bei Diabetes Fluch oder Segen? Info Diabetologie 2020: 14 (2): 29 – 34
- Lange F: Drei Viertel der Deutschen wollen elektronische Patientenakte nutzen. 6. Dezember 2021. bitkom research 2021. https://www.bitkom-research.de/de/pressemitteilung/drei-viertel-der-deutschen-wollen-elektronische-patientenakte-nutzen (Zugriff: 25.02.2022)
- McKinsey & Company, Richter L, Silberzahn T (Hrsg.): eHealth Monitor 2021. Deutschlands Weg in die digitale Gesundheitsversorgung – Status quo und Perspektiven. Medizinisch Wissenschaftliche Verlagsgesellschaft, Berlin, 2021
- Müller-Wieland D, Ickrath M: Die elektronische Diabetesakte eDA der DDG (Deutsche Diabetes Gesellschaft). Diabetologe 2021; 17: 260 – 264
- Reeves JJ, Hollandsworth HM, Torriani FJ, Taplitz R, Abeles S, Tai-Seale M, Millen M, Clay BJ, Longhurst CA: Rapid response to COVID-19: health informatics support for outbreak management in an academic health system. J Am Med Inform Assoc 2020; 27: 853 – 859
- Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen: Digitalisierung für Gesundheit. Ziele und Rahmenbedingungen eines dynamisch lernenden Gesundheitssystems. Gutachten 2021. Hogrefe, Bonn, 2021. https://www.svr-gesundheit.de/gutachten/gutachten-2021 (Zugriff: 25.02.2022)
- Séroussi B, Bouaud J: Update on the DMP, the French nationally shared medical record: Did we make it? Stud Health Technol Inform 2020; 270: 698 – 702
Autoren:
Prof. Dr. Bernhard Kulzer
Forschungsinstitut Diabetes-Akademie Bad Mergentheim (FIDAM), Diabetes Zentrum Mergentheim, Theodor-Klotzbücher-Straße 12, 97980 Bad Mergentheim
Nico Richter
DAK-Gesundheit, Geschäftsbereich Leistung, Bereich Versorgungsforschung und Innovation, Nagelsweg 27 – 31, 20097 Hamburg
Sabine Hochstadt
Fürbringerstraße 28, 10961 Berlin




 Jo Panuwat D - stock.adobe.com
Jo Panuwat D - stock.adobe.com agenturfotografin - stock.adobe.com
agenturfotografin - stock.adobe.com